Secondo il rapporto TFOS DEWS II, la sindrome dell’occhio secco è definita come una “malattia della superficie oculare caratterizzata da una perdita di omeostasi del film lacrimale”. Tale definizione sottolinea i disordini principali del DED: instabilità del film lacrimale, infiammazione, il discomfort oculare, annebbiamento visivo, epiteliopatia. Diversi fattori di rischio sono stati associati al DED, tra cui fattori individuali, patologie sistemiche, fattori ambientali, utilizzo di farmaci topici e sistemici e fattori intrinsechi oculari. La prevalenza oscilla tra il 5% e il 50% della popolazione; tra gli adulti di età superiore ai 40 anni si arriva fino al 75%. Il DED può essere classificato in due categorie principali: evaporativo e iposecretivo.
Quest’ultimo può essere ulteriormente diviso in DED correlato a sindrome di Sjogren e DED non correlato a sindrome di Sjogren. La diagnosi di DED si basa sulla presenza di sintomi soggettivi, inclusi disturbi visivi, alterazioni del film lacrimale e danni all’epitelio corneale. All’esame con lampada a fessura risultano molto indicativi parametri come l’altezza del menisco lacrimale (TMH), il tempo di rottura del film lacrimale (TBUT) con colorazione con fluoresceina e l’esame delle ghiandole di Meibomio (MG) con filtro rosso. Una grande varietà di test diagnostici implementa le indagini tra cui questionari come Ocular Surface Disease Index (OSDI) questionnaire, test di Schirmer ed esami del tono palpebrale.
La prima linea di trattamento consiste nella correzione delle abitudini del paziente e la dieta, la sospensione di terapia sistemica o topica che possono influire sulla qualità e quantità del film lacrimale. La pietra miliare del trattamento del DED si basa sull’utilizzo di sostituti lacrimali.
La seconda fase è necessaria se il primo passaggio fallisce e i sintomi segnalati dal paziente e i segni rilevati dall’oftalmologo non variano. Possono essere prescritti sostituti lacrimali privi di conservanti, occlusione temporanea dei punti lacrimali, occhiali protettivi, applicazione di unguenti e, in aggiunta, trattamenti con calore, energia meccanica e luce pulsata che favoriscono l’evacuazione del meibo. In generale, i pazienti con malattia moderata-severa possono beneficiare di una combinazione di terapie mirate a migliorare la stabilità e la qualità del film lacrimale, ridurre l’infiammazione e aumentare la produzione di lacrime.
Nel caso di malattia grave o non responsiva alle terapie di prima e seconda linea, la terza linea prevede farmaci topici come corticosteroidi, antibiotici, secretagoghi, immunomodulatori non glucocorticoidi (ciclosporina e tacrolimus), antagonisti del LFA-1 (lifetegrast) e antibiotici macrolidi o tetracicline per via orale.
Se anche questa terza fase di trattamento fallisce, si può procedere con l’utilizzo di secretagoghi orali, colliri a base di siero autologo/allogenico, lenti a contatto rigide e morbide.
Nei casi più gravi di DED associata a complicanze, si può ricorrere alla quarta linea di trattamento che prevede l’applicazione di corticosteroidi topici per una durata più lunga, innesti di membrana amniotica, occlusione chirurgica dei punti lacrimali, tarsorrafia, trapianto di ghiandole lacrimali.
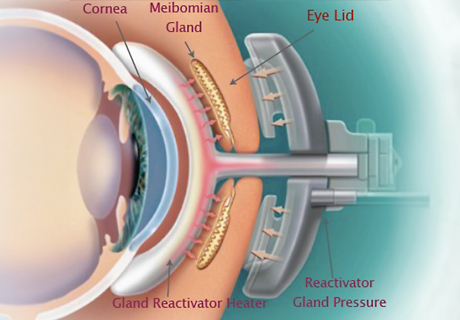
Tuttavia, è importante sapere che la scelta del trattamento deve essere personalizzata in base alle esigenze individuali del paziente e alla gravità della malattia. In sintesi, la gestione della sindrome dell’occhio secco richiede un approccio integrato e personalizzato. L’uso di misure valide di segni e sintomi della malattia può aiutare a monitorare la progressione della malattia e a identificare le opzioni terapeutiche appropriate per i pazienti.
Giuseppe Giannaccare, Massimiliano Borselli, Rosa Macrì, Costanza Rossi, Luca Bifezzi, Vincenzo Scorcia
Dipartimento di Oftalmologia, Università degli Studi di Catanzaro “Magna Graecia”
Fonte: OftalmologiaDomani.it
 Eventi
Eventi